Jährlich erkranken zehn von einer Million Menschen an einer Myositis. Ähnlich den immunogenen Muskelentzündungen durch
Arzneimittel wie D-Penicillamin (TROLOVOL u.a.) vermutet man heute auch für die "idiopathischen" entzündlich-degenerativen Erkrankungen
der Skelettmuskulatur äußere Einflüsse als Auslöser: Bei genetischer Veranlagung, z.B. Menschen mit dem HLA*-Merkmal DR3, können
Virusinfekte oder Umwelt- und Nahrungstoxine einen Autoimmunprozeß in Gang setzen, der mit Gewebsschädigung einhergeht und unter dem Bild der
Myositis verläuft.2
* |
Histokompatibilitätsantigene: genetisch festgelegte antigene Strukturen vor allem auf Zelloberflächen, die beim
Empfänger eines Fremdorgans Immunreaktionen auslösen.
|
Unterscheiden lassen sich die akut verlaufende Dermatomyositis, die meist subakute Polymyositis und die chronische, vor allem über 50jährige
betreffende Einschlußkörper-Myositis.1 Klinisch dominiert eine meist proximal betonte und symmetrische, bei der Einschlußkörpermyositis
auch körperstammferne Muskeln betreffende zunehmende Muskelschwäche bis -lähmung, gelegentlich begleitet von dumpfen, auch
bewegungsabhängigen muskelkaterähnlichen Schmerzen. Im Verlauf kann die befallene Muskulatur atrophieren. Hautbeteiligung, wie das bläulich-
violette, flieder (heliotrop-)farbene Erythem vor allem im Gesichtsbereich, charakterisiert die Dermatomyositis ("Lilakrankheit"), bei der nicht selten auch
andere Organe wie Speiseröhre, Herz (Rhythmusstörungen, dilatative Myopathie), Lungen (Fibrose, sekundäre Pneumonie) und Gelenke (Arthralgie,
Arthritis) mitbefallen sind.1
Anstieg der Kreatinkinase und anderer Muskelenzyme im Serum spiegelt die Krankheitsaktivität wider. Ein "Myopathiemuster" im Elektromyogramm
mit pathologischer Spontanaktivität in Ruhe untermauert die Diagnose.1 Bei 60% bis 80% der Patienten mit Dermato- oder Polymyositis finden sich
Autoantikörper. Als für die Myositis spezifische lassen sich am häufigsten Antisynthetase-Antikörper nachweisen, die sich gegen Enzyme der
Eiweißsynthese richten.2
Abzugrenzen sind metabolische Myopathien oder Muskeldystrophien, neuromuskuläre Störungen, myasthenische Syndrome, endokrine Muskelleiden wie
bei Morbus ADDISON sowie infektiöse (z.B. Trichinose) und toxische oder immunogene Myopathien durch Nahrungsbestandteile, Drogen und Arzneimittel.
Wegweisend auch zur Unterscheidung der verschiedenen Myositisformen sind feingewebliche Befunde – beispielsweise zum Nachweis der für die
Einschlußkörpermyositis charakteristischen filamentären Einschlüsse in Vakuolen sowie im Zellkern. Einige Patienten leiden gleichzeitig an
weiteren systemischen Autoimmunerkrankungen wie Sklerodermie oder Mixed Connective Tissue Disease ("Overlap"-Syndrom).1,2,3 Die
Dermatomyositis geht bei bis zu 70% der über 40jährigen Patienten mit einer bösartigen Geschwulst einher. Es ist daher unbedingt nach einem Tumor
zu fahnden.
Die Behandlung soll Entzündungsreaktionen unterdrücken und chronische Verläufe mit Muskelatrophien verhindern. Patienten mit schwerer
Erkrankung, später Diagnose (nach mehr als sechs Monaten seit Auftreten erster Beschwerden), extramuskulärem Organbefall und bestimmten Myositis-
spezifischen Antikörpern sprechen im allgemeinen weniger gut an. Nur wenige Therapieverfahren beruhen auf kontrollierten klinischen Studien.
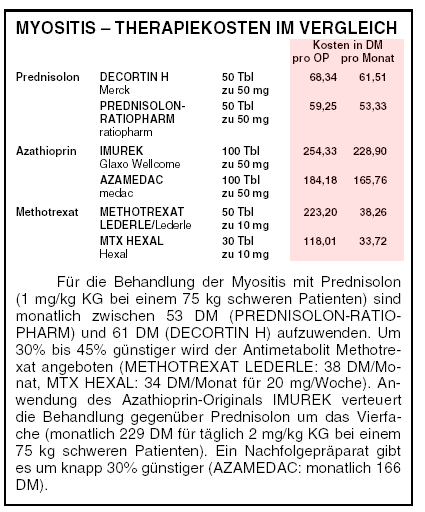
INITIALTHERAPIE: Glukokortikoide gelten als Mittel der Wahl: täglich 1 bis 2 mg Prednisolon (DECORTIN u.a.)-Äquivalent pro kg
Körpergewicht (KG) per os über drei bis vier Wochen. Die Dosis wird anschließend langsam verringert, z.B. monatlich um 25%. Die Kreatinkinase
braucht ein Vierteljahr, um sich zu normalisieren. Die Muskelkraft, die als eigentliches Erfolgskriterium gilt, erholt sich langsamer. Bei perakutem Beginn oder
ungünstigen Prognosefaktoren soll möglichst früh behandelt werden, eventuell mit höherer Dosis oder Kortikoid-Pulstherapie. Läßt
unter längerer Therapie die Muskelkraft erneut nach, ohne daß Laborzeichen für erhöhte Krankheitsaktivität sprechen, ist an eine
Steroidmyopathie zu denken.2
In einer von den US-amerikanischen National Institutes of Health (NIH) unterstützten Untersuchung zum Behandlungsverlauf bei 113 Myositispatienten erzielt
die initiale Therapie mit Kortikoiden bei 25% der Patienten eine klinisch komplette, bei 60% eine partielle Remission. Die Kreatinkinase normalisiert sich bei 40%.
Patienten mit Myositis bei malignem Tumor oder einer weiteren rheumatischen Erkrankung ("Overlap") profitieren mit 50% kompletten Remissionen am
meisten. Bei 30% der Patienten mit Dermatomyositis bilden sich klinische Krankheitszeichen völlig zurück, bei 60% teilweise. Etwas schlechter
läßt sich die Polymyositis behandeln mit 10% vollständigen und 65% partiellen Remissionen. Die Einschlußkörper-Myositis spricht am
wenigsten an: Nur bei jedem zweiten Teilnehmer bessern sich die Beschwerden lediglich teilweise.4
REZIDIVE UND KORTIKOIDREFRAKTÄRE VERLÄUFE: Jeder zweite mit vollständiger Remission bleibt nach Absetzen der Therapie
rückfallfrei. Sonst ist zu über 90% mit Rezidiven zu rechnen. Sprechen vor der initialen Therapie mit dem Kortikoid prognostische Faktoren für einen
Behandlungserfolg, stehen auch bei Rückfällen die Aussichten günstig. Waren Kortikoide anfangs wirksam, verspricht die Anwendung auch bei
Rezidiven Nutzen.4
Sprechen Kortikoide nicht oder nur unzureichend an, werden als Mittel der Reserve meist zusätzlich das Immunsuppressivum Azathioprin (IMUREK
u.a.; 0,5 bis 3 mg pro kg KG pro Tag) oder der Antimetabolit Methotrexat (METHOTREXAT LEDERLE u.a.; 15 bis 25 mg per os pro Woche) über
jeweils vier bis sechs Monate verwendet.2,5,6 In der NIH-Studie wirkt Methotrexat geringfügig besser als Azathioprin (vollständige Remissionen
16% vs. 11%, partielle 56% vs. 52%). Überraschend gut schneidet der Antimetabolit bei Männern ab: Bei 8 (33%) von 24 klingen die Beschwerden
vollständig ab im Unterschied zu 1 kompletten Remission (3%) bei 31 Frauen. Azathioprin bleibt bei sieben (88%) von acht Patienten mit Kortikoidresistenz und
bei knapp der Hälfte derjenigen mit Antisynthetase-Antikörpern unwirksam. Störwirkungen kommen unter beiden Mitteln etwa gleich häufig vor
und erfordern Absetzen bei nahezu jedem Dritten.4
WEITERE BEHANDLUNGSMÖGLICHKEITEN: Als aussichtsreich werden Immunglobulin-Hochdosen angesehen.1,2 Bei
therapierefraktärer Dermatomyositis steigern Immunglobuline (SANDOGLOBULIN u.a.; 2 g pro kg KG i.v., einmal monatlich über drei Monate) in einer
randomisierten Studie die Muskelkraft besser als Plazebo. Die kostspielige Therapie muß mehrfach wiederholt werden, da der Effekt durchschnittlich nur sechs
Wochen anhält.7 Nach ersten unkontrollierten Untersuchungen scheinen Immunglobuline Beschwerden und Laborbefunde auch bei
therapieresistenter Polymyositis günstig zu beeinflussen.8,9 Bis auf Befindlichkeitsstörungen wie Kopfschmerz, Übelkeit und Schwindel wird
die Therapie relativ gut vertragen.7,8
Zurückhaltend wird Ciclosporin A (SANDIMMUN) beurteilt.2,10 Zusätzlich zu Kortikoiden scheint das Immunsuppressivum insbesondere
bei juveniler Dermatomyositis hilfreich.11,12 Probleme bereiten jedoch die Störwirkungen der langfristigen Einnahme wie Kreatininanstieg, arterielle
Hypertonie, Hirsutismus u.a.
Plasmaaustausch oder Lymphozytenentzug bleiben in einer plazebokontrollierten Studie ohne Einfluß auf Muskelkraft und -funktion von
Patienten mit steroidresistenter Poly- und Dermatomyositis.13 Bei besonders ungünstigen prognostischen Umständen, z.B. Lungenbeteiligung und
positive Antisynthetase-Antikörper, kann im Ausnahmefall eine hochdosierte intravenöse Cyclophosphamid (ENDOXAN u.a.)-Therapie sinnvoll
sein, oder, z.B. bei Einschlußkörper-Myositis mit hoher Krankheitsaktivität, ein Kortikoid zusammen mit den Alkylantien Cyclophosphamid per os oder
Chlorambucil (LEUKERAN).2,14
FAZIT: Die "idiopathischen" Muskelentzündungen gehören zu den seltenen Autoimmunerkrankungen. Mittel der Wahl sind Glukokortikoide
wie Prednisolon (DECORTIN H u.a.). Versagen diese, kommen das Immunsuppressivum Azathioprin (IMUREK u.a.) oder der Antimetabolit Methotrexat
(METHOTREXAT LEDERLE u.a.) in Betracht. Inwieweit das Alkylans Cyclophosphamid (ENDOXAN u.a.), das Immunsuppressivum Ciclosporin A (SANDIMMUN)
und intravenöse Immunglobuline (SANDOGLOBULIN u.a.) relevanten Nutzen bringen, bleibt zu erforschen.
|


