Das Varizella-Zoster-Virus ruft zwei Krankheitsbilder hervor. Die Erstinfektion meist im Kindesalter führt zu Windpocken. Bei Reaktivierung der Viren,
die in Spinalganglien überdauern, entwickelt sich ein Herpes zoster.1 Das endogene Rezidiv wird auf eine nachlassende immunologische Suppression
des latenten Virus zurückgeführt. Boosterung durch Kontakt mit Kindern, die an Windpocken erkrankt sind, scheint vor Herpes zoster zu
schützen.2 Varizella-Viren sind sehr ansteckend. Nahezu jeder Erwachsene über 40 Jahre hat eine Erstinfektion durchgemacht.3 An
Herpes zoster erkranken nach britischen und US-amerikanischen Untersuchungen jährlich ein bis drei von 1.000.4,5
Wichtigster Risikofaktor ist das Alter. Herpes zoster kann zwar in jedem Lebensalter auftreten. Während jedoch unter 50-Jährige selten betroffen sind,
erkranken von den 50- bis über 80-Jährigen jährlich immerhin 5 bis 10 von 1.000.1,4 Ein erhöhtes Risiko besteht außerdem bei
abgeschwächter zellvermittelter Immunität, etwa wegen maligner, insbesondere lymphoproliferativer Erkrankungen, immunsuppressiver Therapie
einschließlich Kortikosteroiden, z.B. nach Organtransplantation, oder bei HIV-Infektion. Ein Zoster kann Erstmanifestation einer ansonsten asymptomatischen
HIV-Infektion sein.6
KLINISCHES BILD UND DIAGNOSE: Kennzeichnend ist der einseitige, auf das Dermatom des befallenen Nervs beschränkte
bläschenförmige, meist schmerzhafte Ausschlag. Oft gehen dem Ausbruch des Exanthems Allgemeinbeschwerden wie Abgeschlagenheit oder
Kopfschmerzen voraus, häufig auch Missempfindungen oder Schmerzen der Haut im befallenen Dermatom ("Gürtelrose"; Zoster, griechisch =
Gürtel).1,6 Bei etwa 50% sind die Thorakalsegmente betroffen, bei je 12% bis 20% die kranialen und lumbalen Segmente.7 Bei der Mehrzahl der
Patienten ohne Immunschwäche ist der Zoster am Stamm oder den Extremitäten eine selbstlimitierende Erkrankung: Der vesikuläre Ausschlag
hält drei bis fünf Tage an, verkrustet und heilt innerhalb von zwei bis vier Wochen ab. Zosterrezidive sind bei Immunkompetenten sehr selten.1
Beim klassischen Bild des Herpes zoster kann die Diagnose im Allgemeinen klinisch gestellt werden.6 Atypische Verläufe wie etwa der Herpes zoster
ohne Ausschlag ("Zoster sine herpete") und Komplikationen können die labordiagnostische Absicherung erfordern. Dies betrifft insbesondere
immungeschwächte Patienten.
KOMPLIKATIONEN: Häufigste Komplikation ist der nach Abklingen der Hauterscheinungen andauernde Schmerz, die so genannte
postherpetische Neuralgie. Der Schmerz kann Monate, gelegentlich auch Jahre lang anhalten.6,8 Angaben zur Häufigkeit variieren erheblich.
In einer prospektiven isländischen Kohortenstudie mit siebenjähriger Nachbeobachtung klagen einen Monat nach Beginn des Zosters insgesamt 19%
über Schmerzen, nach drei Monaten sind es 7% und nach einem Jahr 3%.8,9 Die Schmerzprävalenz in den Plazeboarmen randomisierter Studien
zur antiviralen Therapie liegt mit bis zu 43% nach drei Monaten und bis zu 25% nach sechs Monaten deutlich höher. Die Auswahl von schwerer betroffenen
Patienten in kontrollierten Studien könnte diese Differenz erklären, möglicherweise jedoch auch kulturell bedingte Unterschiede in der
Schmerzwahrnehmung.9
Wie beim Zoster selbst nimmt auch das Risiko einer postherpetischen Neuralgie mit dem Alter zu. Bei unter 50-Jährigen gilt sie als selten. Patienten von 50
Jahren oder älter haben in einer Studie ein bis zwei Monate nach Beginn des Zosters 15- bzw. 27-mal häufiger Schmerzen als Jüngere.10
Auch bei ausgeprägtem akuten Zosterschmerz scheint das Risiko einer postherpetischen Neuralgie erhöht zu sein.11
Als neurologische Komplikationen können auch bei immunkompetenten Patienten symptomatische Meningoenzephalitis, Myelitis, Lähmung von
Hirn- und peripheren Nerven und ausnahmsweise Schlaganfall auf dem Boden einer zerebralen granulomatösen Arteriitis auftreten.1,6 Der Befall des
ersten Trigeminusastes (Zoster ophthalmicus) geht ohne antivirale Therapie bei 50% mit Komplikationen am Auge einher, die zur Erblindung führen
können.6
Bei immungeschwächten Patienten ist mit schwererem Verlauf als bei Gesunden zu rechnen. Nach Daten aus der Zeit vor der Verfügbarkeit
antiviraler Therapie kommt es bei 6% bis 26% zur Dissemination des Ausschlags, darunter bei bis zu 50% zu lebensbedrohlichem Befall innerer Organe mit
Pneumonitis, Hepatitis oder Meningoenzephalitis.1,6
SYMPTOMATISCHE BEHANDLUNG: Zum Schutz vor bakterieller Superinfektion soll der Ausschlag sauber und trocken gehalten werden. Zum
Austrocknen der Bläschen eignet sich Lotio-alba-Schüttelmixtur. Im Gesicht können die weißen Ablagerungen der Mixtur kosmetisch
stören. Alternativ wird dann auch Polyvidon-Jod-Antiseptikum verwendet.
Schmerzen werden je nach Ausprägung mit nichtsteroidalen Antirheumatika, Parazetamol plus Kodein (TALVOSILEN u.a.) oder auch einem lang wirksamen
Opioid wie retardiertem Morphin (MST MUNDIPHARMA RETARD u.a.) behandelt. Reichen Analgetika zur Schmerzlinderung nicht aus, kann das trizyklische
Antidepressivum Amitriptylin (SAROTEN u.a.) ergänzt werden, das bei neuropathischen Schmerzen unterschiedlicher Genese schmerzlindernd wirkt.
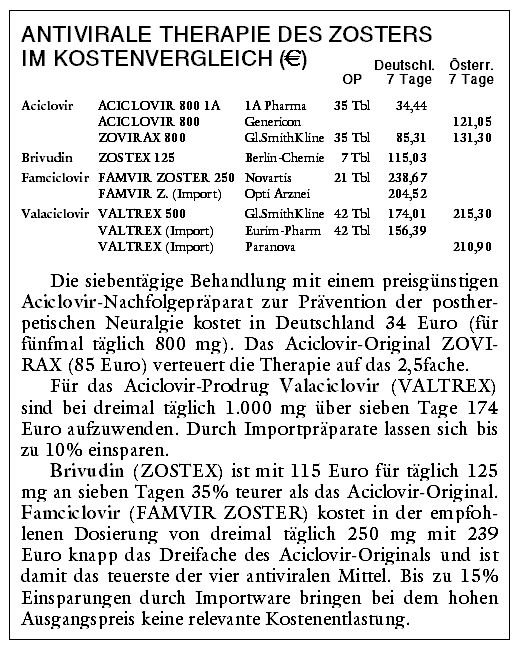
ANTIVIRALE BEHANDLUNG: Die systemische antivirale Therapie mit Aciclovir (ZOVIRAX u.a., fünfmal täglich 800 mg über 7-10 Tage)
beschleunigt in plazebokontrollierten Studien die Heilung des Ausschlags um bis zu zwei Tage.12-16 Dies scheint aber einen Therapiebeginn innerhalb von
48 Stunden nach Auftreten der Hauterscheinungen zu erfordern.12
Aciclovir dämpft möglicherweise auch den akuten Zosterschmerz geringfügig. Der Effekt ist allerdings in den vorliegenden Studien nicht konsistent
nachgewiesen. Für topisches Aciclovir fehlen Nutzenbelege bei Herpes zoster.16
PRÄVENTION DER POSTHERPETISCHEN NEURALGIE: In Studien zur Prävention einer postherpetischen (postzosterischen) Neuralgie mit
systemischer antiviraler Therapie wurden nur Patienten untersucht, deren Ausschlag höchstens 72 Stunden bestand. Die Datenlage zu Aciclovir, dem
ältesten der heute gebräuchlichen antiviralen Mittel gegen Herpesinfektionen, ist widersprüchlich. Fünfmal täglich 800 mg Aciclovir per os
über sieben Tage oder Plazebo ergeben in der größten Studie mit 376 mindestens 50 Jahre alten Patienten keinen Unterschied in der Schmerzrate
nach drei Monaten (jeweils 24%) und sechs Monaten (14% vs. 13%).12 In drei kleineren, methodisch weniger überzeugenden Studien kommen
Schmerzen nach ein bis drei Monaten unter Verum zwar seltener vor als unter Scheinmedikament, in der Zeit danach findet sich aber kein signifikanter Unterschied
mehr.13-15 Eine auf drei Wochen verlängerte Behandlung mit Aciclovir bringt keinen zusätzlichen Nutzen.17 Systematische
Übersichten der Literatur kommen zu widersprüchlichen Ergebnissen: Nach einer Metaanalyse wird die Schmerzprävalenz nach sechs Monaten
durch Aciclovir signifikant um etwa die Hälfte vermindert.18 Autoren einer weiteren Übersicht finden die Nutzenbelege wenig
überzeugend.17
Die siebentägige Einnahme des neueren Famciclovir (FAMVIR ZOSTER) bleibt in einer randomisierten plazebokontrollierten Studie mit 419 mindestens
18 Jahre alten Patienten ohne Einfluss auf die Dauer des akuten Schmerzes und die Häufigkeit einer postherpetischen Neuralgie. Die mediane Dauer der
postherpetischen Neuralgie verkürzt sich aber unter der in den USA empfohlenen Dosis von dreimal täglich 500 mg19 von 119 auf 63 Tage. Bei
unter 50-Jährigen bleibt ein Effekt aus.20 Angaben zum Schmerzmittelgebrauch fehlen. Zu berücksichtigen ist außerdem, dass die Studie
nicht primär auf die postherpetische Neuralgie angelegt ist.
Plazebokontrollierte Studien mit der in Deutschland für diese Indikation empfohlenen Dosis von dreimal 250 mg finden wir nicht. In einem mangelhaft
dokumentierten randomisierten Vergleich wirkt diese Dosierung anscheinend nicht besser als Aciclovir.21 Konkrete Daten zur Schmerzprävalenz und
-Dauer fehlen jedoch.21
Plazebokontrollierte Studien zum Nutzen des Aciclovir-Prodrugs Valaciclovir (VALTREX) zur Prävention der postherpetischen Neuralgie sind nicht
publiziert. Nach unveröffentlichten Daten soll das Mittel bei unter 50-Jährigen nicht besser wirken als ein Scheinmedikament.22 In einem
dreiarmigen Vergleich von dreimal täglich 1.000 mg Valaciclovir über sieben oder 14 Tage mit fünfmal täglich 800 mg Aciclovir über sieben
Tage, an dem 1.141 Patienten von mindestens 50 Jahren teilnehmen, kommt eine postherpetische Neuralgie in allen drei Gruppen gleich häufig vor. Die beiden
Valaciclovir-Regime verkürzen die mediane Dauer des Zosterschmerzes jedoch signifikant: von 51 Tagen unter Aciclovir auf 38 Tage unter dem empfohlenen
einwöchigen Regime und auf 44 Tage unter der verlängerten Therapie. Hinsichtlich Schmerzhäufigkeit am Ende der sechsmonatigen Studie ergibt
sich ein Trend zu Gunsten der einwöchigen Valaciclovir-Einnahme (25,7% versus 19,9%). Gebrauch von Schmerzmitteln einschließlich Opioiden oder
Antidepressiva sowie Lebensqualität unterscheiden sich nicht.23
In einer Studie mit 597 Patienten werden dreimal täglich 1.000 mg Valaciclovir mit 500 mg Famciclovir über jeweils eine Woche verglichen. Ein
signifikanter Unterschied zwischen den beiden antiviralen Mitteln findet sich nicht. Nach sechs Monaten klagen in beiden Gruppen jeweils 19% über
Schmerzen.24 Da die Studie ursprünglich nicht auf Nachweis von Gleichwertigkeit angelegt war, ist das Ergebnis zurückhaltend zu
interpretieren.
Kontrollierte Studien zur Vorbeugung einer postherpetischen Neuralgie mit der ausschließlich in Deutschland erhältlichen Aciclovir-Variante
Brivudin (ZOSTEX) finden wir nicht. Die im Dezember 2000 erstellte Zoster-Leitlinie der Deutschen Dermatologischen Gesellschaft25 zitiert zwei
Kongressberichte vom März 2001 (!), nach denen zwei bis heute unveröffentlichte Untersuchungen mit Brivudin positive Effekte ergeben haben sollen -
ein Vorgehen, das die Willkür im Umgang mit Daten in Meinungsbildner-Leitlinien demonstriert.
Die häufigsten unerwünschten Wirkungen der systemischen antiviralen Therapie sind Kopfschmerzen und Übelkeit.18
Zum vorbeugenden Nutzen des Antidepressivums Amitriptylin - eine sog. präemptive Analgesie - liegt eine randomisierte kontrollierte Studie vor. 80
über 60 Jahre alte Patienten mit nicht länger als 48 Stunden bestehendem Ausschlag nehmen 90 Tage lang täglich 25 mg Amitriptylin oder Plazebo
ein. Unter Verum sind nach sechs Monaten 84% schmerzfrei im Vergleich zu 65% unter Plazebo. Der Unterschied ist nach Berechnung des Autors
signifikant,26 nach erneuter Berechnung innerhalb eines systematischen Reviews dagegen nicht.18 Neben anderen
methodischen Mängeln ist fraglich, ob die Verblindung zuverlässig war.18
Ein präventiver Effekt von Kortikosteroiden ist unwahrscheinlich.18 Eine verringerte Schmerzrate nach zwei Monaten findet sich nur in zwei
von sechs kontrollierten Studien, darunter in der methodisch schlechtesten, in der eine Kortikosteroidbehandlung zudem nicht mit Plazebo, sondern mit
Carbamazepin (TEGRETAL u.a.) verglichen wird. Keine der beiden Studien bietet statistische Analysen. Unter den vier Negativstudien sind dagegen die mit 84 bis
400 Patienten drei größten und qualitativ besten Studien.17 Kortikosteroide haben danach weder allein noch in Kombination mit Aciclovir Einfluss
auf die Häufigkeit von Schmerzen nach drei oder sechs Monaten bzw. auf die mediane Dauer einer postherpetischen Neuralgie.
Befürchtet wird, dass Kortikosteroide die Ausbreitung eines Herpes zoster begünstigen. Kutane Dissemination wird in einer der beiden kontrollierten
Studien unter Prednison (DECORTIN u.a.)-Therapie beschrieben.27
Ein Nutzen des lokalen antiviralen Mittels Idoxuridin (VIRUNGUENT, ZOSTRUM) zur Vorbeugung einer postherpetischen Neuralgie ist nicht
überzeugend belegt.28
 Bei immunkompetenten Patienten mit unkompliziertem Herpes zoster reichen
im Allgemeinen die symptomatische örtliche (Lotio-alba-Schüttelmixtur) und analgetische Therapie. Topisches Aciclovir (ZOVIRAX-Creme u.a.) ist ohne
Nutzenbeleg. Bei immunkompetenten Patienten mit unkompliziertem Herpes zoster reichen
im Allgemeinen die symptomatische örtliche (Lotio-alba-Schüttelmixtur) und analgetische Therapie. Topisches Aciclovir (ZOVIRAX-Creme u.a.) ist ohne
Nutzenbeleg.
 Eine postherpetische Neuralgie lässt sich mit systemischer antiviraler Therapie
nicht verhindern. Die Dauer der Neuralgie scheint sich aber durch Kurzzeitbehandlung mit fünfmal täglich 800 mg Aciclovir (ZOVIRAX u.a.), dreimal
täglich 500 mg Famciclovir (FAMVIR ZOSTER) oder 1.000 mg Valaciclovir (VALTREX) innerhalb von 72 Stunden nach Ausbruch des Zosters etwas
verkürzen zu lassen. Famciclovir ist in dieser Dosierung hierfür jedoch nicht zugelassen. Einen klinisch relevanten Vorteil von Valaciclovir gegenüber
Acivlovir sehen wir nicht. Bei stark gefährdeten Patienten, z.B. älteren Patienten mit starken akuten Schmerzen, kann im Frühstadium eine sieben-
(nach Studien auch bis zehn-)tägige Behandlung mit Aciclovir erwogen werden. Bei unter 50-Jährigen ist kein Effekt belegt. Eine postherpetische Neuralgie lässt sich mit systemischer antiviraler Therapie
nicht verhindern. Die Dauer der Neuralgie scheint sich aber durch Kurzzeitbehandlung mit fünfmal täglich 800 mg Aciclovir (ZOVIRAX u.a.), dreimal
täglich 500 mg Famciclovir (FAMVIR ZOSTER) oder 1.000 mg Valaciclovir (VALTREX) innerhalb von 72 Stunden nach Ausbruch des Zosters etwas
verkürzen zu lassen. Famciclovir ist in dieser Dosierung hierfür jedoch nicht zugelassen. Einen klinisch relevanten Vorteil von Valaciclovir gegenüber
Acivlovir sehen wir nicht. Bei stark gefährdeten Patienten, z.B. älteren Patienten mit starken akuten Schmerzen, kann im Frühstadium eine sieben-
(nach Studien auch bis zehn-)tägige Behandlung mit Aciclovir erwogen werden. Bei unter 50-Jährigen ist kein Effekt belegt.

|


