In den kalten Jahreszeiten nehmen Infektionen der oberen und unteren Atemwege zu. Während die häufige virusbedingte akute Bronchitis
bei sonst gesunden Menschen in der Regel von selbst heilt, ist die überwiegend bakterielle Pneumonie weltweit die am häufigsten zum Tode
führende Infektionskrankheit.1
Akute Bronchitis
Eine virale Bronchitis beginnt meist mit Schnupfen, Krankheitsgefühl, Frösteln, Fieber, Muskel-, Hals- und Nackenschmerzen. Ein anfänglich
trockener Husten kann im weiteren Verlauf auch ein schleimiges Sputum befördern und wochenlang anhalten. Der auskultatorische Befund beschränkt
sich auf vereinzelte Rasselgeräusche ohne den typischen ohrnahen Befund einer Pneumonie. Anhaltendes Krankheitsgefühl und zunehmend hohes
Fieber sprechen für eine bakterielle Superinfektion.
BEHANDLUNG: Die akute Virusbronchitis soll nicht mit Antibiotika behandelt werden. Die antibiotische Therapie des viralen Infektes könnte durch
Keimselektion eine bakterielle Superinfektion begünstigen. Inhalationen sowie fiebersenkende Analgetika lindern Beschwerden.2 Stört starker
Hustenreiz die Nachtruhe, kann ein Antitussivum wie Kodein (CODIPRONT MONO u.a.) angezeigt sein.
Chronische Bronchitis
Eine chronische Bronchitis liegt vor, wenn in zwei aufeinanderfolgenden Jahren Husten mit Auswurf über jeweils mindestens drei Monate anhält. Inhalative
Noxen wie Zigarettenrauch lösen chronische entzündliche Veränderungen in den Atemwegen aus. Die Bronchialschleimhaut hypertrophiert, es
kommt zu vermehrter Schleimsekretion und entzündlicher Infiltration, Ödem und peribronchialer Fibrose. Die Atemwege verengen sich, der
Atemwegswiderstand steigt, und das Lungenparenchym wird geschädigt.
Patienten mit chronischer Bronchitis sind wegen der Lungengewebsschädigungen besonders gefährdet, an wiederkehrenden bakteriellen Infektionen zu
erkranken. Diese tragen wiederum zum Fortschreiten der chronisch obstruktiven Lungenerkrankung bei. Bei Infektexazerbation entwickelt der Patient Fieber. Das
Sputum wird zäher und eitrig oder nimmt an Menge zu.3 Am häufigsten lassen sich Streptococcus pneumoniae (Pneumokokken) und
Haemophilus influenzae nachweisen, gelegentlich auch Moraxella catarrhalis.4 Grünlicher übelriechender Auswurf spricht für das Vorliegen
einer Mischinfektion mit Enterobakterien (E. coli, Klebsiellen u.a.).
BEHANDLUNG: Jede Exazerbation ist frühzeitig antibiotisch zu behandeln, um eine fortschreitende Zerstörung und Fibrosierung des
Lungengewebes zu vermeiden. Antibiotika verkürzen und mildern den Verlauf der Infektion.3
Zur empirischen Therapie empfiehlt sich Amoxicillin (AMOXYPEN u.a.) oder die Kombination von Amoxicillin und Clavulansäure (AUGMENTAN). Resistenzen
der Pneumokokken gegen Penizilline sind in Deutschland nach wie vor selten (2%). Bei Penizillinallergie stehen Co-trimoxazol (BACTRIM u.a.), das gut gegen
gramnegative Keime wirkt, oder ein Oralcephalosporin wie Cefaclor (PANORAL u.a.) zur Wahl. In Zweifelsfällen ist vor Beginn der antibiotischen Therapie
Sputum für eine mikrobiologische Diagnostik abzunehmen. Die Behandlung soll so lange fortgeführt werden, bis eine deutliche klinische Besserung
eingetreten und der Patient über drei bis vier Tage fieberfrei ist, meist sieben bis zehn Tage.
Bei Patienten mit Bronchiektasen läßt sich fast nie eine vollständige Sanierung des Respirationstraktes erreichen. Auch hier ist nach klinischer
Besserung, Verminderung und Klärung des Sputums sowie Rückgang der initial erhöhten Entzündungsparameter wie Temperatur, Leukozyten
und C-reaktives Protein die antibiotische Therapie abzusetzen, auch wenn im respiratorischen Material weiterhin Erreger nachgewiesen werden können. In
Einzelfällen kann eine Langzeitbehandlung zur Keimzahlreduktion nach Antibiogramm erforderlich sein.5
Pneumonie
In Deutschland erkranken jährlich mehr als 200.000 Personen an außerhalb des Krankenhauses erworbener Pneumonie, von denen etwa zwei Drittel
ambulant behandelt werden.1
Ein Erregernachweis aus den Atemwegen gelingt nur etwa bei jedem zweiten Patienten.6 Die Wahl des Antibiotikums geschieht daher in der Regel
empirisch und stützt sich auf klinisches Bild, Epidemiologie sowie individuelle Risikofaktoren (sogenannte kalkulierte Chemotherapie).6,7 Nur im
Ausnahmefall kann vom klinischen Bild und der Anamnese zwischen einer typischen und einer atypischen Pneumonie unterschieden werden.
Mehr als die Hälfte der Patienten mit Pneumonie leidet an einer Gundkrankheit wie beispielsweise chronische Bronchitis oder Diabetes mellitus.
URSPRUNG UND KLINIK: Die Entzündung des Lungenparenchyms kann primär entweder den Alveolarraum oder das Interstitium betreffen.
Leitsymptome und -befunde einer Pneumonie sind Fieber, Husten mit eitrigem oder bräunlichem Auswurf, Dyspnoe, atemabhängige Schmerzen, meistens
ein deutlich beeinträchtigtes Allgemeinbefinden, ein neu aufgetretenes Infiltrat in der Röntgenaufnahme des Thorax und erhöhte
Entzündungsparameter. In der Auskultation dominieren über dem betroffenen Lungenareal feine bis mittelblasige ohrnahe Rasselgeräusche.
Bei einer Bronchopneumonie einer häufigen Komplikation der viralen Bronchitis beschränkt sich die Entzündungsreaktion auf Bronchiolen
und benachbarte Alveolen. Radiologisch stellen sich hier herdförmig verteilte, segmental begrenzte Infiltrate dar.3
Die klassische Pneumokokkenpneumonie (typische Pneumonie) beginnt plötzlich mit Schüttelfrost, hohem Fieber, pleuritischen Schmerzen und
ausgeprägtem Krankheitsgefühl.7,8 Atem- und Herzfrequenz sind meist beschleunigt. Eine ausgeprägte Leukozytose geht mit
Linksverschiebung im Differentialblutbild einher.3 Im Röntgenbild findet sich eine umschriebene Verschattung innerhalb anatomischer Grenzen "
das Lobärinfiltrat. Im Sputum lassen sich mikroskopisch neben reichlich neutrophilen Granulozyten viele gram-positive Diplokokken erkennen.
Die Symptome einer atypischen Pneumonie, die vor allem durch Mykoplasmen, Chlamydien, Legionellen oder Viren bedingt ist, entwickeln sich meist
langsamer.1 Häufig gehen der Lungenentzündung grippeähnliche Beschwerden mit Rhinitis, Pharyngitis, Kopf- und Gliederschmerzen
voraus. Eine nur mäßige Leukozytose gibt einen weiteren Hinweis. Ein Pleuraerguß ist selten.8 Das Röntgenbild kann disseminierte, die
anatomischen Grenzen der Lunge überschreitende interstitielle Infiltrate aufweisen.6,8 An Hand des Röntgenbildes läßt sich jedoch
nicht auf einen Erreger der Pneumonie schließen.
Die Unterscheidung der Pneumonien in typisch bzw. atypisch ist eher theoretisch, da sich die Krankheitsbilder klinisch nicht eindeutig voneinander trennen
lassen.
Die häufigsten Erreger einer ambulant erworbenen Pneumonie sind S. pneumoniae (40-60%), H. influenzae (5-10%2), Moraxella catarrhalis,
Chlamydia pneumoniae (5-15%8), Mycoplasma pneumoniae und Legionella-Spezies. Bei unter 60jährigen ohne Begleiterkrankung dominieren Pneumokokken,
Mykoplasmen, Chlamydien und H. influenzae.9 Im höheren Lebensalter, bei chronischen Erkrankungen wie Diabetes mellitus, Alkoholismus oder
Immunsuppression lassen sich neben S. pneumoniae und H. influenzae zunehmend gram-negative Erreger wie E. coli, Klebsiellen u.a. nachweisen.6,9,10
Patienten mit Influenza-A-Infektion, Diabetes mellitus, Alkoholkrankheit und i.v. Drogenabusus haben ein erhöhtes Risiko, auch außerhalb des
Krankenhauses eine Pneumonie mit Staphylococcus aureus zu erwerben.
Mykoplasmen (5% bis 18% aller ambulant erworbenen Lungenentzündungen7) finden sich besonders bei Kindern und jungen Erwachsenen. Alle drei
bis vier Jahre kommt es zu Erkrankungsgipfeln.7
Die Legionellenpneumonie (1% bis 5%) betrifft vor allem ältere Personen, Immunsupprimierte, Alkoholkranke, Patienten mit chronischen Grunderkrankungen,
starke Raucher, HIV-Patienten sowie Reisende aus tropischen und subtropischen Gebieten. Die häufig durch Aerosole (z.B. Klimaanlagen8) übertragene
Infektion kann klinisch als leichte Grippe, aber auch als fulminante Pneumonie verlaufen.
Bis zu 20% der ambulant erworbenen Pneumonien sind durch Viren, vor allem durch Influenza-Viren, bedingt.7 Akute Bronchiolitis und Pneumonie des
Kindes beruhen häufig auf Virusinfektionen (z.B. RS-Virus).
50% bis 60% aller Lungenentzündungen von AIDS-Patienten werden durch Pneumocystis carinii verursacht.7 Auch Infektionen durch Mykobakterien,
Pneumokokken und H. influenzae sind bei diesem Personenkreis häufig.
BEHANDLUNG:9 Für Patienten unter 60 Jahren ohne Begleiterkrankungen gelten Makrolidantibiotika als Mittel der Wahl für die
empirische Initialtherapie, beispielsweise Erythromycin (ERYTHROCIN u.a.) viermal täglich 250 mg bis 500 mg per os. Ihr Wirkspektrum umfaßt neben den
typischen bakteriellen Erregern der Pneumonie auch Chlamydien, Legionellen und Mykoplasmen. Neuere Makrolide wie Clarithromycin (KLACID, zweimal täglich
250 mg bis 500 mg) oder Roxithromycin (RULID, zweimal täglich 150 mg) sind ohne relevanten Wirkungsvorteil, sollen jedoch seltener Störwirkungen im
Magen-Darm-Bereich wie Übelkeit, Magenschmerzen und Erbrechen verursachen. Bei der typischen Pneumonie, nicht aber bei atypischen Erregern ist
alternativ Amoxicillin gut wirksam. Tetrazykline wie Doxycyclin (VIBYRAMYCIN u.a., am ersten Tag zweimal täglich 100 mg per os, dann täglich 100 mg bis
200 mg) gelten als Mittel der zweiten Wahl wegen Pneumokokkenresistenz gegen Doxycyclin in 20% bis 30% der Fälle.
Für Patienten mit Begleiterkrankungen und/oder Alter ab 60 Jahren empfiehlt sich zur empirischen Initialbehandlung Amoxicillin/Clavulansäure
(dreimal täglich 625 mg bis 1250 mg per os) oder ein Oralcephalosporin wie Cefaclor (dreimal täglich 500 bis 1000 mg). Besteht Verdacht auf
Legionellenpneumonie, wird " ggf. zusätzlich " ein Makrolid erforderlich.
Bei Erregernachweis ist auf eine erregerspezifische Therapie umzustellen (siehe Tabelle).

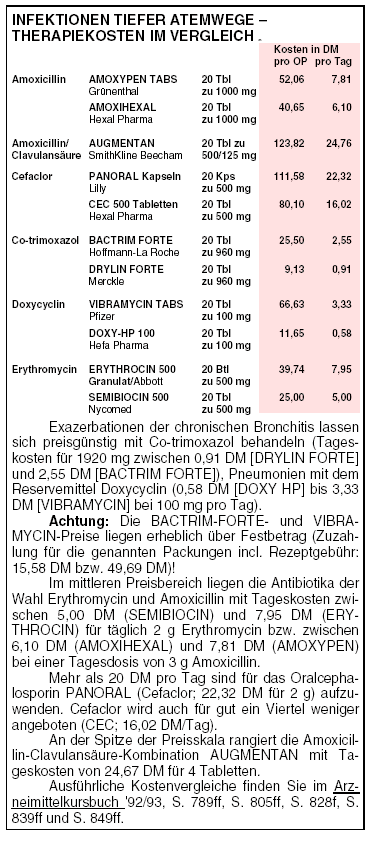
Gyrasehemmer eignen sich aufgrund ihrer schlechten Aktivität gegen Pneumokokken nicht zur empirischen Behandlung einer ambulant erworbenen
Lungenentzündung.7 Therapieversager mit tödlichem Ausgang kommen immer wieder vor (vgl. a-t 7 [1989], 69).
Eine Pneumonie mit Pneumokokken, H. influenzae, M. catarrhalis oder gram-negativen Stäbchen erfordert eine durchschnittliche Behandlungsdauer von
sieben bis zehn Tagen. Ist der Patient drei Tage lang fieberfrei und hat sich die klinische Symptomatik deutlich gebessert, kann das Antibiotikum abgesetzt werden.
Eine Staphylokokkenpneumonie ist mindestens 14 bis 21 Tage lang zu behandeln, eine Legionellenpneumonie beim immunkompetenten Patienten 14 Tage, beim
immunsupprimierten 21 Tage lang.
Bei hohem Fieber und erhöhter Atemfrequenz ist auf eine ausreichende Flüssigkeitszufuhr zu achten. Nichtopioide Schmerzmittel wie Parazetamol
(BENURON u.a.) erleichtern das Atmen und Abhusten bei Pleuritis. Patienten mit schwerem klinischen Krankheitsbild oder Zeichen zunehmender Ateminsuffizienz
gehören in die Klinik. Insbesondere hohes Lebensalter, chronische Begleiterkrankungen sowie Immunschwäche verschlechtern die
Prognose.5,6
FAZIT: Infekte der Atemwege häufen sich in der kalten Jahreszeit. Die meist virusbedingte akute Bronchitis erfordert keine antibakterielle Therapie.
Infektexazerbationen der chronischen Bronchitis sowie die Pneumonie sind frühzeitig antibiotisch zu behandeln. Die häufigsten Erreger sind
Pneumokokken, Haemophilus influenzae und Moraxella catarrhalis.
Mittel der Wahl zur empirischen Behandlung der Exazerbation einer chronischen Bronchitis ist Amoxicillin (AMOXYPEN u.a.), bei einer Pneumonie junger Patienten
ohne Begleiterkrankung Erythromycin (ERYCINUM u.a.). Beim alten Menschen oder bei Personen mit Begleiterkrankungen empfiehlt sich die empirische
Initialbehandlung der Lungenentzündung mit Amoxicillin/Clavulansäure (AUGMENTAN) oder einem Oralcephalosporin wie Cefaclor (PANORAL u.a.).
Nach Erregerisolierung ist auf erregerspezifische Antibiotika umzustellen.

|



